Editor Original-Daniel Alcorn como parte del proyecto de residencia de The Jackson Clinics
principales colaboradores – Daniel Alcorn, Rob Sigler, Kim Jackson, Laura Ritchie y Kris Porter – su nombre se agregará aquí si es editor principal en esta página.
Introducción
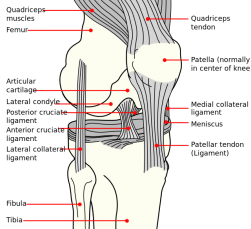
Si bien una historia clínica completa y un examen físico son los instrumentos más importantes para evaluar el dolor en las articulaciones de la rodilla, las imágenes musculoesqueléticas son un complemento importante., Las imágenes típicamente comienzan con un conjunto estándar de radiografías simples, con vistas radiográficas especiales y modalidades más elaboradas utilizadas si se indica.
osteoartritis de rodilla (OA)
La osteoartritis (OA) es una condición multifactorial que es esencialmente la descomposición del cartílago hialino a lo largo de las articulaciones articuladas, y se obtiene una imagen más a menudo con una radiografía o resonancia magnética. Las radiografías son la fuente de imágenes más utilizada para el AA de rodilla debido a su facilidad de operación, bajo costo, resultados rápidos y un grado relativamente alto de precisión., Sin embargo, una resonancia magnética se considera el estándar de oro para OA de rodilla ya que el cartílago articular es visible y tiene una resolución mucho mayor de los tejidos circundantes. Existen múltiples criterios que se utilizan para el AA, pero la investigación indica que estas técnicas suelen tener una alta sensibilidad, pero a costa de una menor especificidad.
lectura de radiografía para OA de rodilla
- Buscar estrechamiento articular, esclerosis subcondral (aumento de la ubicación blanca/brillante que rodea la articulación) y formación de osteofitos
lectura de MRI para oa de rodilla
- Imágenes de spin-echo rápido (p. ej., imágenes con supresión de grasa ponderada en T2) o imágenes con eco de gradiente (por ejemplo, imágenes con supresión de grasa tridimensional ponderada en T1)
- Buscar estrechamiento de las articulaciones, disminución de la frecuencia de la señal del cartílago hialino, aumento del edema y formación de osteofitos
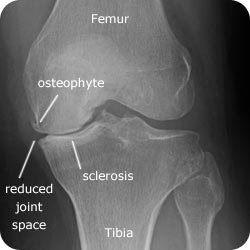
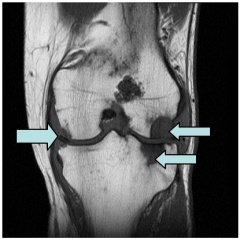
figura 3: RMN para artritis de rodilla., Reimpreso de http://www.lurj.org/article.php/vol2n1/arthritis.xml
desgarros de colateral Medial (MCL) y ligamento colateral Lateral (LCL)
los desgarros de MCL y LCL se clasifican en función de la cantidad de separación del compartimiento presente con una prueba de esfuerzo valgus (MCL) o varus (LCL) aplicada. Los desgarros de grado I se presentan con dolor localizado a lo largo de la rodilla medial (MCL) o lateral (LCL) sin Gaping significativo (0-5 mm). Los desgarros de grado II se presentan con una separación significativa con un punto final definido (6-10 mm). Los desgarros de grado III (completos) no tienen un punto final definido con pruebas de esfuerzo (> 10 mm)., Los desgarros de MCL y LCL se pueden identificar con el uso de una radiografía de estrés o una resonancia magnética (87% de precisión diagnóstica).
radiografía de estrés de lectura para desgarros de LCM y LCL
- Las radiografías se realizan con la rodilla en 20 grados de flexión con comparaciones entre la cantidad de gapping en la rodilla lesionada y no lesionada
Figura 4: radiografía de estrés varo de desgarro LCL grado III. Reprinted from the Journal of Bone and Joint Surgery., http://jbjs.org/article.aspx?Volume=90&page=2069
lectura de MRI para el desgarro de MCL y LCL
- Uso de un plano coronal MRI (imagen ponderada de eco de giro rápido T 2)
- Buscar señal intermedia (consistente con edema), ligero engrosamiento y posible retracción del ligamento con posible separación de las cortezas subyacentes

figura 5: desgarro del ligamento colateral medial de grado III en una imagen coronal de eco-espín rápido ponderada en T2 demuestra un ligamento alterado que está engrosado y retraído, con edema circundante (flecha negra)., Reprinted from Medscape Reference. http://emedicine.medscape.com/article/401472-overview
desgarros del ligamento cruzado Anterior (LCA)
con una sospecha de desgarro del LCA, las imágenes de diagnóstico comienzan con radiografías simples. Comúnmente, una flexión de rodilla de 45 grados, se obtiene una radiografía postero-anterior con soporte de peso para descartar fracturas asociadas y medir la cantidad de estrechamiento del espacio articular. La RMN es necesaria para diagnosticar un desgarro del LCA y se determina utilizando una imagen de la rodilla sin contraste.,estas estructuras generalmente no se ven en su totalidad en una rebanada, y se debe tener precaución al diagnosticar un desgarro en una sola rebanada
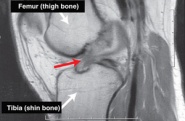
desgarros de menisco
la RMN se utiliza para identificar la presencia de un desgarro de menisco., La resonancia magnética se obtiene utilizando una secuencia de eco de espín rápido, de alta resolución y ponderada por densidad de protones (para determinar el estado del cartílago articular y de los meniscos). Las nuevas técnicas de RMN, incluyendo escáneres 3-T con secuencias de pulso sensibles al cartílago y mapeo T 2, permiten la detección de cambios degenerativos tempranos en el cartílago antes de que la pérdida discernible del grosor del cartílago sea visible en una RMN convencional.,
lectura de RM para el desgarro Meniscal
- Buscar áreas de morfología anormal
- señales T1 y T2 anormalmente aumentadas (a menudo orientadas linealmente) intersectan los bordes del menisco a lo largo de la superficie articular
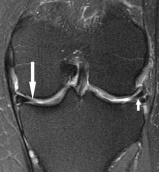
Figura 7: coronal T2-weighted fat-saturated fast spin-echo image showing fraying and mild blunting of free edge of body of medial meniscus (large arrow) and horizontal tear of lateral meniscus (small arrow). Reprinted from American Journal of Roentgenology., http://www.ajronline.org/content/187/1/221/F3.expansion.html
defectos osteocondrales
Los defectos osteocondrales (áreas focales de daño articular con daño del cartílago y lesión del hueso subcondral adyacente) se ven mejor en la RMN.La RMN es la prueba de elección debido a su capacidad para detectar la presencia de fragmentación osteocondral, que es esencial para el manejo clínico. La RMN demuestra una alta sensibilidad (92%) y especificidad (90%) en la detección de la separación del fragmento osteocondral.,Tanto los rayos x como la TC son capaces de detectar defectos desplazados con facilidad; sin embargo, son insensibles en la clasificación de lesiones en estadios inferiores y son inadecuados para predecir la estabilidad.,
lectura de MRI para defectos osteocondrales
- La señal T1 es variable con señal intermedia a baja adyacente al fragmento
- T2 puede demostrar una línea de señal alta que demarca el fragmento del hueso (indicando lesión inestable)
- T2 puede demostrar cuerpos sueltos de señal baja, rodeados de fluido de señal alta
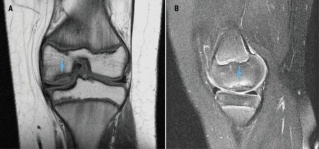
figura 8: (a) defecto osteocondral., Esta secuencia coronal T1 muestra un área de señal T1 anormalmente baja en la porción lateral portadora de peso del cóndilo femoral medial (flecha), característica del defecto osteocondral. (B) defecto Osteocondral. Esta secuencia sagital de T2 con saturación de grasa muestra irregularidad subcondral y señal heterogeneamente baja de T2 con edema de médula ósea adyacente en el cóndilo femoral medial (flecha) característico de defecto osteocondral. Reprinted from Tall et al.,
subluxación/dislocación de la rótula
las subluxaciones y dislocaciones Rotulianas se pueden ver mediante radiografías, tomografías computarizadas o RMN. Las tomografías computarizadas solo se usan en casos en los que las radiografías simples son indeterminadas. La RMN puede ser beneficiosa para resaltar los hematomas óseos (generalmente en el aspecto medial de la rótula y el aspecto lateral del cóndilo femoral lateral). La técnica de imagen más utilizada para estos diagnósticos es la radiografía, que generalmente incorpora una vista lateral, una vista axilar y una técnica comercial., Las imágenes se obtienen generalmente dentro de 20-45 grados de flexión de la rodilla porque el aumento de la flexión de la rodilla resulta en la reducción de una rótula subluxada.,buscar rótula alta y/o fractura osteocondral rotuliana
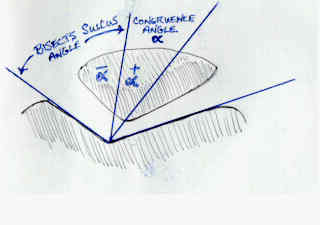
figura 9: cómo calcular el ángulo de congruencia a través de la bisección del ángulo surco., Reprinted from Wheeless CR.
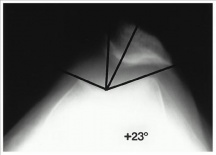
Figura 10: radiografía de vista comercial de una subluxación rotuliana lateral, demostrando un ángulo de congruencia de + 23 grados. Reprinted from the Journal of Bone and Joint Surgery., http://jbjs.org/article.aspx?Volume=79&page=1759
Videos
|
|
|
Enlaces Relacionados
de Diagnóstico por Imagen para fisioterapeutas
de Diagnóstico por Imagen para el fisioterapeuta
de Diagnóstico por Imágenes de la Cadera para el fisioterapeuta
Diagnóstico por la Imagen del Pie y el Tobillo para el fisioterapeuta
Deja una respuesta