justification
la prise en charge clinique du patient gravement malade hospitalisé doit être assurée par l’établissement de santé tout au long de l’évolution clinique de l’individu, de l’admission à l’hôpital à la sortie à domicile., Lorsque l’état clinique présenté est suffisamment grave, ces soins commencent dans la zone d’urgence et se poursuivent immédiatement après dans l’Unité de soins intensifs (USI). À la suite d’une amélioration clinique, le patient est transféré dans un service hospitalier conventionnel, où il reste jusqu’à sa sortie de l’hôpital, à condition que l’évolution clinique soit favorable. Cependant, si l’état clinique s’aggrave pendant qu’il est dans la salle, le patient peut devoir être réadmis à l’Unité de soins intensifs., Cependant, dans d’autres cas, l’état clinique présenté du patient n’est pas assez grave pour justifier une admission directe à l’USI, et après une période plus ou moins brève de stabilisation clinique initiale, le patient est transféré dans un service hospitalier conventionnel. Là encore, si l’état clinique s’aggrave par la suite, l’admission à l’USI (dans ce cas pour la première fois) peut s’avérer nécessaire.
Cependant, que se passerait – il si nous pouvions identifier les patients à risque, avant que l’aggravation critique ne se produise, lorsque le sujet est toujours dans la zone d’urgence ou dans le service hospitalier conventionnel?, Sans aucun doute, des soins cliniques anticipatifs chez ces patients à risque pourraient avoir un impact positif sur l’évolution clinique et le pronostic de la maladie. En effet, si l’état clinique identifié était suffisamment grave, l’admission nécessaire à l’USI pourrait être décidée plus tôt – évitant ainsi des retards inutiles dans le traitement., De plus, et peut–être plus important encore, si l’état clinique du patient devait justifier une réorientation diagnostique ou une intensification des mesures thérapeutiques, il pourrait être possible d’obtenir une amélioration clinique nous permettant d’éviter l’admission en soins intensifs-avec l’avantage supplémentaire d’une meilleure gestion des ressources de santé disponibles. Ainsi, les soins du patient gravement malade, bien que centrés sur L’USI, peuvent être étendus au-delà de ce dernier, représentant un processus continu tout au long du séjour hospitalier du patient.,
en d’autres termes, si nous devions définir le flux de patients à L’USI, nous verrions que l’admission à ce dernier est programmée ou basée sur l’urgence. Les admissions programmées à l’USI correspondent normalement aux patients postopératoires à haut risque, tandis que les cas d’urgence peuvent provenir de la zone d’urgence et D’Observation, d’un service d’hospitalisation conventionnel ou d’un autre Centre Hospitalier. À leur tour, pratiquement tous les patients admis à L’Unité de soins intensifs sont ensuite transférés dans un service d’hospitalisation (Fig. 1)., Le flux de patients peut varier en ampleur d’un centre à l’Autre, bien que la globalisation du processus de soins du patient gravement malade puisse nous permettre de tenter de modifier le flux en lui-même. Plus précisément, si nous mettons l & apos; accent sur les activités visant à assurer la détection précoce des cas de maladie grave, nous pourrions transformer l & apos; afflux de patients d & apos; urgence et éventuellement en retard, assisté par le personnel médical de service, en une gestion programmée et précoce, avec une meilleure répartition entre les membres du Personnel de l & apos; unité., Tout cela à son tour serait valable dans les contextes de la zone d’urgence et D’Observation et des différents services d’hospitalisation conventionnels.
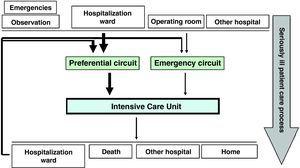
flux de patients de L’Unité de soins intensifs.
l’idée ci-dessus gagne en importance avec notre conscience que les retards de traitement, ou la fourniture de soins inadéquats dans le service d’hospitalisation, indépendamment de la cause, entraînent souvent des admissions d’urgence non anticipées à L’USI, et impliquent un séjour à l’hôpital plus long et une mortalité peut conduire à une augmentation marquée de la morbidité–mortalité des patients. Cette circonstance est documentée dans la littérature depuis un certain temps.,2 en effet, il a été estimé que jusqu’à 50% de tous les patients hospitalisés ne reçoivent pas de traitement adéquat avant leur admission à l’USI, et que d’autre part, 40% des admissions à l’USI pourraient être évitées.3 en outre, les patients admis à l’Unité de soins intensifs d’un service hospitalier conventionnel peuvent souffrir d’une mortalité plus élevée que ceux directement admis à l’Unité de soins intensifs de la zone d’urgence.4,5 cependant, l’identification précoce de ces patients à risque n’est pas toujours facile dans un service hospitalier conventionnel., Cela est dû à un certain nombre de raisons, notamment un manque possible de ressources humaines ou matérielles suffisantes, une organisation inadéquate de la zone fonctionnelle, une formation insuffisante du personnel, un manque de supervision des activités menées, une sous-estimation de l & apos; état clinique du patient, une identification tardive des signes et symptômes d & apos; alarme, un retard dans le processus de prise de décision diagnostique ou thérapeutique, ou des retards dans la demande de conseils cliniques nécessaires., Dans tous les cas, et à titre d’exemple, près de 80% de tous les patients souffrant d’arrêt cardiorespiratoire à l’hôpital manifestent des altérations physiopathologiques dans les 6–24h précédentes, sous la forme de changements non détectés ou inaperçus de la pression artérielle, du rythme cardiaque ou respiratoire, de l’oxygénation, de la diurèse ou du niveau de conscience.,6-9
Les Intensivistes, grâce à leur capacité professionnelle et à leurs activités cliniques quotidiennes, sont sans aucun doute les professionnels hospitaliers ayant la meilleure formation non seulement pour l’identification précoce des maladies graves avec une vision intégrale du patient, mais aussi pour établir des priorités thérapeutiques et prendre des décisions cliniques rapides., Ces dernières années, cela a conduit au développement d’équipes de soins médicaux avec différents membres intégrateurs et différentes particularités dans différents centres et pays–bien que dépendant presque toujours d’un intensiviste, et avec le même objectif à l’esprit: l’identification précoce des patients à risque en dehors de L’USI.10-12 en fait, aux États-Unis, ces équipes font partie du programme « cinq millions de vies” de L’Institute for Healthcare Improvement, en tant qu’une des interventions fondées sur des preuves conçues pour améliorer le pronostic des patients et réduire le nombre de décès inutiles.,13 bien que les résultats individuels varient 14-16, les avantages offerts par ces équipes semblent clairs–en particulier en ce qui concerne la réduction du risque d’arrêt cardiorespiratoire (RR: 0,66; IC à 95%: 0,54–0,80)17–et ils ont déjà été intégrés aux guides cliniques sur la réanimation cardiopulmonaire.18 cependant, et s’expliquant en partie par les différences dans la composition de ces équipes médicales, leurs différentes méthodes d’intervention ou les différents objectifs évalués, les avantages tirés en termes de réduction de la mortalité restent à définir de manière adéquate (RR: 0,96; IC à 95%: 0,84–1,09).,17,19,20
avec ces locaux, notre unité a développé un système de gestion en médecine de soins intensifs, basé sur la sécurité du patient gravement malade pendant tout le processus d’hospitalisation, et que nous appelons un service de soins intensifs étendus (EICS) (Fig. 2). Plus précisément, nous avons établi deux lignes stratégiques bien différenciées, en fonction du lieu d’hospitalisation du patient: « détection précoce du patient gravement malade en dehors des soins intensifs” et « sécurité des patients en soins intensifs”., La première de ces lignes stratégiques concerne l’identification des patients à risque en dehors de l’USI, basée sur l’identification, l’orientation diagnostique et le traitement précoce du patient gravement malade, en collaboration avec d’autres spécialités cliniques et indépendamment du lieu réel ou de l’hospitalisation concernée., Ainsi, soit lorsque le patient répond à une série de critères de gravité bien définis et que le médecin superviseur ou l’infirmière alerte l’équipe EICS, soit lorsque l’équipe EICS, dans le cadre de ses activités quotidiennes programmées, identifie directement un patient à risque, le niveau de soins médicaux requis est évalué et des décisions sont prises concernant le meilleur endroit pour ces soins–toujours en coordination avec le médecin superviseur., Cette activité se concentre sur les patients toujours dans la zone D’urgence et D’Observation, les patients admis dans un service d’hospitalisation classique et les patients admis dans ces services après leur sortie de L’Unité de soins intensifs mais considérés comme à haut risque (cas postopératoires avec troubles médicaux concomitants,patients présentant une insuffisance organique évolutive, patients encore fortement dépendants). Un outil d’aide dans le suivi requis d’un patient concret, et qui sert de plus de contrôle de qualité, est ce que L’on appelle l’index Sabadell.,21 cet instrument, récemment validé dans une étude nationale multicentrique espagnole, 22 est une échelle subjective qui évalue le pronostic du patient à la sortie de L’USI en termes de survie de l’épisode hospitalier (Tableau 1).
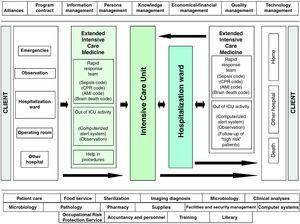
processus de santé du patient gravement malade à L’Hôpital Universitario del Henares (Coslada, Madrid–Espagne).
The Sabadell index.
| Category | Description |
| 0 | Good prognosis |
| 1 | Poor long-term prognosis (>6–12 months)., Réadmission en soins intensifs |
| 2 | Pauvres à court terme le pronostic ( |
| 3 | Décès attendus dans le courant de l’admission à l’hôpital |
le système repose sur la recherche active et le suivi du patient à risque-qu’il n’ait pas été nécessaire d’être admis aux soins intensifs ou que le patient ait déjà été libéré de l’Unité de soins intensifs–et sur la mise au point de systèmes D’alerte précoce (EWS) permettant au médecin supervisant le patient de décider d’activer rapidement les EICS.,
L’Intervention visée à la première ligne stratégique commentée ci-dessus (« activité en dehors de L’USI”) est fondamentale sur trois points fondamentaux: l’élaboration d’un système d’alerte aux tests de laboratoire hospitalier; l’évaluation quotidienne des patients dans certaines zones d’hospitalisation; et le suivi des patients considérés à haut risque et qui ont déjà, Plus précisément, une base de données électronique est mise à jour quotidiennement dès le matin, enregistrant les données de tests de laboratoire considérées comme déterminantes pour notre intervention, et qui ont été recueillies de la veille jusqu’à ce matin. Une fois qu’un certain seuil a été dépassé (troponine I >0,3 µg/L, pH
7.,30, PCO2 >50 mmHg, numération plaquettaire100 000/µl,lactate> 3mmol/l), les informations spécifiques sont identifiées, y compris le temps d’échantillonnage et la valeur du paramètre, avec corrélation avec l’identité du patient (nom complet et numéro d’historique de cas). Puis, de façon quotidienne et successive, l’un des intensivistes vérifie chacun des patients alertés par l’historique électronique des cas (Selene®), et décide si une intervention est nécessaire ou non., Si l’intervention s’avère nécessaire, l’intensiviste contacte le médecin en charge du patient, et tous deux évaluent conjointement la situation clinique pour décider de l’évolution à suivre. Les possibilités comprennent donc l’aide à l’adaptation du traitement ou à l’approche diagnostique, avec un suivi étroit du patient au cours des heures suivantes; l’admission précoce à l’USI, la supervision du transfert et de l’admission à l’unité; ou la participation à la décision de limiter les mesures de gestion du maintien en vie., Indépendamment du nombre de patients alertés par le système électronique et de l’emplacement de ces patients, une évaluation quotidienne est également effectuée dans le même but des patients admis dans la Zone d’urgence et d’observation, en coordination avec le médecin superviseur. De la même manière, une évaluation clinique quotidienne est faite des patients qui ont déjà reçu leur congé des soins intensifs et qui sont considérés comme à haut risque., Ces sujets, avec des scores D’index de Sabadell de 1 ou 2, sont ceux qui sont dans l’Unité depuis longtemps (>10 jours), nécessitent encore trop de soins infirmiers, ont été libérés avec une trachéotomie, ou–par exemple–ont été hospitalisés dans un service de chirurgie et à la sortie reçoivent toujours un traitement, En fin de matinée, lors de la séance clinique de l’Unité, les activités menées sont commentées, informant de la situation clinique des patients évalués, des résultats attendus et de la décision d’admission en soins intensifs.
en ce qui concerne une telle admission, et déterminée par le type de maladie principalement traité dans notre unité et par la nécessité d’assurer une intervention plus précoce en vue d’améliorer le pronostic du patient, nous avons défini certains processus de la maladie comme étant prioritaires., Un plan d’intervention multidisciplinaire spécifique a été mis en œuvre, et dans certains cas un système D’alerte précoce (EWS) avec certains critères de sévérité des tests cliniques en laboratoire, afin d’optimiser les soins cliniques. Un exemple est fourni par le plan d’intervention en cas de syndrome coronarien aigu (« Code des cardiopathies ischémiques”), qui a été présenté et approuvé par le Conseil D’Administration Médical du centre., De même, un plan a été élaboré concernant les soins d’urgence en milieu hospitalier et la réanimation cardiopulmonaire (« code CPR”), qui établit, maintient et informe du système de communication garantissant l’activation immédiate du protocole d’intervention en cas d’urgence médicale hospitalière.
le « Sepsis code” vise à son tour à assurer l’identification précoce des patients septiques, conformément aux lignes directrices de la campagne Surviving Sepsis.,26,27 à la suite des séances d’information pertinentes, de la distribution du matériel graphique à l’appui et de la diffusion du guide, le système de communication en réponse aux premiers signes d’alerte a été mis en place pour le traitement précoce et l’activation des EIC., Enfin, la prochaine étape, qui est encore en cours de développement, sera l’introduction d’un protocole d’intervention pour l’identification des patients présentant des lésions cérébrales graves et le signalement précoce de tels cas à L’EICS et au coordinateur de la transplantation d’organes du centre, afin de faciliter la prise de décision postérieure (« code de mort cérébrale”)–comme conseillé par,28
sécurité des patients aux soins intensifs
afin de garantir la sécurité des soins des patients admis aux soins intensifs, un groupe fonctionnel spécifique a été créé, représentant chacun des domaines professionnels concernés. D’une manière générale, ses principales tâches sont de fournir et de promouvoir un environnement adéquat en matière de sécurité des patients, de documenter et d’analyser les incidents critiques, d’informer des mesures correctives prises et de superviser le suivi et le respect des mesures adoptées. Le registre des incidents comprend plusieurs systèmes de collecte de données.,d’autre part, nous avons une fiche spécifique qui est volontairement placée dans la cabine correspondante pour l’analyse postérieure, et qui est accessible à tout moment, et d’autre part nous avons la liste de contrôle des données correspondant aux informations collectées quotidiennement à plusieurs moments de la journée: à l’occasion du changement de quart de travail infirmier le matin et le soir, et dans le contrôle clinique effectué à midi–avec la participation de tout le personnel de l’Unité liée au patient, commentant le traitement prévu et reflétant les données cliniques à l’écran (tests de laboratoire, explorations radiologiques, etc.,), ainsi que le traitement actuel fournis.
Une attention particulière est portée à la vigilance des infections nosocomiales spécifiquement et directement liées à des facteurs de risque connus et/ou associées à une augmentation de la morbidité–mortalité chez les patients critiques: pneumonie liée à la ventilation mécanique, infections urétrales liées aux cathéters, bactériémies primaires et bactériémies liées aux cathéters et bactériémie secondaire., Dans ce contexte, nous suivons les recommandations et lignes directrices nationales et internationales correspondantes, en utilisant la méthodologie commune de l’étude ENVIN-HELICS29, qui nous permet de comparer et de présenter les résultats dans le cadre local et national., Un détail spécifique à prendre en compte ici est l’utilisation courante dans notre unité de décontamination digestive sélective (SDD), basée sur un système de vigilance florale continue, avec isolement préventif des patients présentant des séjours hospitaliers de plus de 5 jours avant l’admission à l’USI, avec des besoins de santé récents, ou avec des antécédents de colonisation par un micro-organisme multirésistant.
Conclusions
l’approche adoptée par ce modèle organisationnel des activités de L’Unité de soins intensifs a plusieurs connotations., Une première préoccupation est de veiller activement à la de soins des patients admis à l’USI correctement, de manière efficiente, efficace et sécuritaire. Ceci est facilement généralisable, nécessitant les modifications logiquement liées aux caractéristiques individuelles de chaque centre et unité. Il est également nécessaire, et à un degré ou à un autre, et de manière plus ou moins systématisée, a toujours été présent dans notre activité professionnelle.
Une deuxième préoccupation, qui n’est pas toujours facile à généraliser, est le changement du modèle fonctionnel traditionnel de L’USI aux niveaux organisationnel et conceptuel., En effet, le patient n’est plus considéré uniquement comme l’individu admis dans l’Unité, mais comprend désormais également les personnes dont l’état clinique peut s’aggraver, quel que soit l’endroit où elles sont hospitalisées, car des soins cliniques précoces dans de tels cas peuvent bénéficier à l’évolution ultérieure du patient. L’avantage dans ce cas n’est pas limité au patient, car la modification du flux du patient du circuit d’urgence au circuit de soins préférentiels permet d’alléger la charge sur le premier–supervisé uniquement par des professionnels de service., Une connaissance plus précise de la situation clinique de ces patients évalués permet donc une meilleure gestion des ressources existantes. Enfin, dans notre expérience, travailler plus près des autres spécialités cliniques a permis d’améliorer la connaissance de notre travail quotidien d’intensivistes, ce qui a permis une plus grande reconnaissance professionnelle et, sans aucun doute, une plus grande influence institutionnelle de la part de notre unité au sein de l’hôpital.
Conflit d’intérêts
Les auteurs n’ont aucun conflit d’intérêts à déclarer.
Laisser un commentaire