Sfondo
l’Insulina è un ormone che regola la quantità di glucosio (zucchero) nel sangue ed è necessario per il corpo a funzionare normalmente. L’insulina è prodotta dalle cellule del pancreas, chiamate isole di Langerhans. Queste cellule rilasciano continuamente una piccola quantità di insulina nel corpo, ma rilasciano picchi dell’ormone in risposta ad un aumento del livello di glucosio nel sangue.,
Alcune cellule del corpo cambiano il cibo ingerito in energia, o glucosio nel sangue, che le cellule possono utilizzare. Ogni volta che una persona mangia, il glucosio nel sangue aumenta. L’aumento del glucosio nel sangue innesca le cellule nelle isole di Langerhans per rilasciare la quantità necessaria di insulina. L’insulina consente al glucosio nel sangue di essere trasportato dal sangue nelle cellule. Le cellule hanno una parete esterna, chiamata membrana, che controlla ciò che entra ed esce dalla cellula. I ricercatori non sanno ancora esattamente come funziona l’insulina, ma sanno che l’insulina si lega ai recettori sulla membrana cellulare., Questo attiva una serie di molecole di trasporto in modo che glucosio e proteine possano entrare nella cellula. Le cellule possono quindi utilizzare il glucosio come energia per svolgere le sue funzioni. Una volta trasportato nella cellula, il livello di glucosio nel sangue viene riportato alla normalità entro poche ore.
Senza insulina, il glucosio nel sangue si accumula nel sangue e le cellule sono affamate della loro fonte di energia. Alcuni dei sintomi che possono verificarsi includono affaticamento, infezioni costanti, vista offuscata degli occhi, intorpidimento, formicolio alle mani o alle gambe, aumento della sete e rallentamento della guarigione di lividi o tagli., Le cellule inizieranno a utilizzare il grasso, la fonte di energia immagazzinata per le emergenze. Quando questo accade per troppo tempo il corpo produce chetoni, sostanze chimiche prodotte dal fegato. I chetoni possono avvelenare e uccidere le cellule se si accumulano nel corpo per un lungo periodo di tempo. Questo può portare a gravi malattie e coma.
Le persone che non producono la quantità necessaria di insulina hanno il diabete. Esistono due tipi generali di diabete. Il tipo più grave, noto come diabete di tipo I o giovanile, è quando il corpo non produce insulina., I diabetici di tipo I di solito si iniettano diversi tipi di insulina tre o quattro volte al giorno. Il dosaggio viene preso in base alla lettura della glicemia della persona, prelevata da un misuratore di glucosio. I diabetici di tipo II producono un po ‘ di insulina, ma non è sufficiente o le loro cellule non rispondono normalmente all’insulina. Questo di solito si verifica in persone obese o di mezza età e anziani. I diabetici di tipo II non devono necessariamente assumere insulina, ma possono iniettarla una o due volte al giorno.,
Ci sono quattro tipi principali di insulina prodotte sulla base di quanto tempo l’insulina inizia a lavorare, quando picchi, e quanto tempo dura nel corpo. Secondo l’American Diabetes Association, l’insulina ad azione rapida raggiunge il sangue entro 15 minuti, picchi a 30-90 minuti e può durare cinque ore. L’insulina a breve durata d’azione raggiunge il sangue entro 30 minuti, raggiunge circa due o quattro ore dopo e rimane nel sangue per quattro-otto ore., L’insulina ad azione intermedia raggiunge il sangue da due a sei ore dopo l’iniezione, raggiunge i picchi da quattro a 14 ore dopo e può durare nel sangue per 14-20 ore. E l’insulina ad azione prolungata richiede da sei a 14 ore per iniziare a lavorare, ha un piccolo picco subito dopo e rimane nel sangue per 20-24 ore. I diabetici hanno ognuno risposte diverse e ha bisogno di insulina quindi non c’è un tipo che funziona meglio per tutti. Alcune insuline sono vendute con due dei tipi mescolati insieme in una bottiglia.,
Storia
Se il corpo non produce insulina o abbastanza, le persone devono prenderne una versione fabbricata. L’uso principale di produrre insulina è per i diabetici che non fanno abbastanza o qualsiasi insulina naturalmente.
Prima che i ricercatori scoprissero come produrre insulina, le persone che soffrivano di diabete di tipo I non avevano alcuna possibilità di una vita sana. Poi nel 1921, gli scienziati canadesi Frederick G. Banting e Charles H. Miglior hanno purificato con successo l’insulina dal pancreas di un cane. Nel corso degli anni gli scienziati hanno fatto continui miglioramenti nella produzione di insulina., Nel 1936, i ricercatori hanno trovato un modo per produrre insulina con un rilascio più lento nel sangue. Hanno aggiunto una proteina trovata nello sperma di pesce, la protamina, che il corpo si rompe lentamente. Un’iniezione è durata 36 ore. Un’altra svolta è arrivata nel 1950 quando i ricercatori hanno prodotto un tipo di insulina che ha agito leggermente più velocemente e non rimane nel sangue più a lungo. Nel 1970, i ricercatori hanno iniziato a cercare di produrre un’insulina che più imitava come funzionava l’insulina naturale del corpo: rilasciando una piccola quantità di insulina tutto il giorno con picchi che si verificano durante i pasti.,
I ricercatori hanno continuato a migliorare l’insulina, ma il metodo di produzione di base è rimasto lo stesso per decenni. L’insulina è stata estratta dal pancreas di bovini e suini e purificata. La struttura chimica dell’insulina in questi animali è solo leggermente diversa dall’insulina umana, motivo per cui funziona così bene nel corpo umano. (Anche se alcune persone hanno avuto sistema immunitario negativo o reazioni allergiche.) Poi nei primi anni 1980 la biotecnologia ha rivoluzionato la sintesi dell’insulina. I ricercatori avevano già decodificato la struttura chimica dell’insulina a metà degli anni ‘ 50., Presto hanno determinato la posizione esatta del gene dell’insulina nella parte superiore del cromosoma 11. Nel 1977, un gruppo di ricerca aveva impiombato un gene dell’insulina di ratto in un batterio che poi produceva insulina.

Nel 1891, Frederick Banting nacque ad Alliston, Ontario. Si è laureato nel 1916 presso l’Università di Toronto medical school. Dopo il servizio del Corpo medico nella prima guerra mondiale, Banting si interessò al diabete e studiò la malattia all’Università dell’Ontario occidentale.,
Nel 1919, Moses Barron, ricercatore presso l’Università del Minnesota, ha mostrato il blocco del condotto che collega le due parti principali del pancreas causato avvizzimento di un secondo tipo di cellula, l’acinare. Banting credeva che legando il dotto pancreatico per distruggere le cellule acinari, avrebbe potuto preservare l’ormone ed estrarlo dalle cellule delle isole. Banting ha proposto questo al capo del Dipartimento di fisiologia dell’Università di Toronto, John Macleod., Macleod rifiutò la proposta di Banting, ma fornì spazio di laboratorio, 10 cani e uno studente di medicina, Charles Best
Che iniziò nel maggio 1921, Banting e Best legarono i dotti pancreatici nei cani in modo che le cellule acinari si atrofizzassero, quindi rimuovevano i pancreasi per estrarre il fluido dalle cellule delle isole. Nel frattempo, hanno rimosso i pancreasi da altri cani per causare il diabete, quindi hanno iniettato il liquido delle cellule dell’isolotto. Nel gennaio 1922, Leonard Thompson, 14 anni, divenne il primo essere umano ad essere trattato con successo per il diabete usando l’insulina.
Best ha conseguito la laurea in medicina nel 1925., Banting ha insistito Meglio anche essere accreditato, e quasi rifiutato il suo premio Nobel perché Best non è stato incluso. Best divenne capo del dipartimento di fisiologia dell’Università di Toronto nel 1929 e direttore del Banting dell’università e del miglior Dipartimento di ricerca medica dopo la morte di Banting nel 1941.
Negli 1980, i ricercatori hanno utilizzato l’ingegneria genetica per produrre un’insulina umana. Nel 1982, la Eli Lilly Corporation ha prodotto un’insulina umana che è diventata il primo prodotto farmaceutico geneticamente modificato approvato., Senza dover dipendere dagli animali, i ricercatori potrebbero produrre insulina geneticamente modificata in quantità illimitate. Inoltre non conteneva nessuno dei contaminanti animali. L ‘uso di insulina umana ha inoltre tolto ogni dubbio sul trasferimento di eventuali malattie animali nell’ insulina. Mentre le aziende vendono ancora una piccola quantità di insulina prodotta da animali—per lo più suini—dagli 1980 in poi, gli utenti di insulina si sono spostati sempre più verso una forma di insulina umana creata attraverso la tecnologia del DNA ricombinante., Secondo la Eli Lilly Corporation, nel 2001 il 95% dei consumatori di insulina nella maggior parte del mondo assume una qualche forma di insulina umana. Alcune aziende hanno smesso di produrre insulina animale completamente. Le aziende si stanno concentrando sulla sintesi di insulina umana e analoghi di insulina, una modifica della molecola di insulina in qualche modo.
Materie prime
L’insulina umana viene coltivata in laboratorio all’interno di batteri comuni. L’escherichia coli è di gran lunga il tipo di batterio più utilizzato, ma viene anche usato il lievito.
I ricercatori hanno bisogno della proteina umana che produce insulina., I produttori ottengono questo attraverso una macchina di sequenziamento di aminoacidi che sintetizza il DNA. I produttori conoscono l’ordine esatto degli amminoacidi dell’insulina (le molecole a base di azoto che si allineano per costituire le proteine). Ci sono 20 aminoacidi comuni. I produttori immettono gli amminoacidi dell’insulina e la macchina di sequenziamento collega gli amminoacidi insieme. Anche necessario sintetizzare l’insulina sono grandi serbatoi per far crescere i batteri, e nutrienti sono necessari per i batteri a crescere., Diversi strumenti sono necessari per separare e purificare il DNA come una centrifuga, insieme a vari strumenti di cromatografia e cristallografia a raggi X.
Il processo di produzione
Che sintetizza l’insulina umana è un processo biochimico in più fasi che dipende dalle tecniche di base del DNA ricombinante e dalla comprensione del gene dell’insulina. Il DNA porta le istruzioni su come funziona il corpo e un piccolo segmento del DNA, il gene dell’insulina, codifica per l’insulina proteica. I produttori manipolano il precursore biologico dell’insulina in modo che cresca all’interno di batteri semplici., Mentre i produttori hanno ciascuno le proprie variazioni, ci sono due metodi di base per produrre insulina umana.
Lavorare con insulina umana
- 1 Il gene dell’insulina è una proteina costituita da due catene separate di aminoacidi, una A sopra una catena B, che sono tenute insieme con legami. Gli amminoacidi sono le unità di base che costruiscono tutte le proteine. La catena di insulina A è composta da 21 aminoacidi e la catena B ne ha 30.
- 2 Prima di diventare una proteina attiva dell’insulina, l’insulina viene prodotta prima come preproinsulina., Questa è una singola catena proteica lunga con le catene A e B non ancora separate, una sezione al centro che collega le catene insieme e una sequenza di segnali ad un’estremità che dice alla proteina quando iniziare a secernere all’esterno della cellula. Dopo la preproinsulina, la catena si evolve in proinsulina, ancora una singola catena ma senza la sequenza di segnalazione. Poi arriva la proteina attiva insulina, la proteina senza la sezione che collega le catene A e B. Ad ogni passo, la proteina ha bisogno di enzimi specifici (proteine che svolgono reazioni chimiche) per produrre la prossima forma di insulina.,
A PARTIRE DA A E B
- 3 Un metodo per produrre insulina consiste nel far crescere separatamente le due catene di insulina. Ciò eviterà la produzione di ciascuno degli enzimi specifici necessari. I produttori hanno bisogno dei due mini-geni: uno che produce la catena A e uno per la catena B. Poiché la sequenza esatta del DNA di ogni catena è conosciuta, sintetizzano il DNA di ogni mini-gene in una macchina di sequenziamento dell’amminoacido.
- 4 Queste due molecole di DNA vengono quindi inserite nei plasmidi, piccoli pezzi circolari di DNA che vengono più facilmente assorbiti dal DNA dell’ospite.,
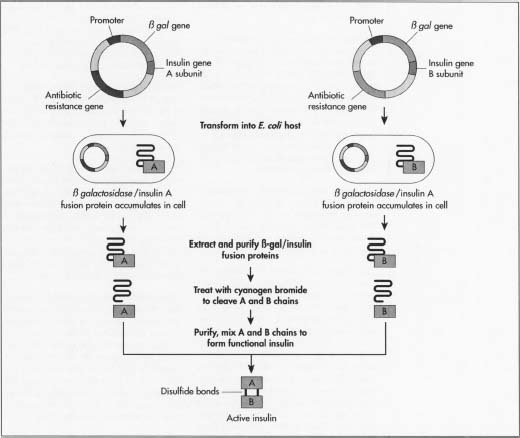
- 5 I produttori inseriscono prima i plasmidi in un tipo non nocivo del batterio E. coli. Lo inseriscono accanto al gene lacZ. LacZ codifica per la 8-galattosidasi, un gene ampiamente utilizzato nelle procedure di DNA ricombinante perché è facile da trovare e tagliare, consentendo all’insulina di essere prontamente rimossa in modo che non si perda nel DNA del batterio. Accanto a questo gene c’è l’amminoacido metionina, che inizia la formazione di proteine.
- 6 I plasmidi ricombinanti, appena formati, vengono mescolati con le cellule batteriche. I plasmidi entrano nei batteri in un processo chiamato trasfezione., I produttori possono aggiungere alle cellule DNA ligasi, un enzima che agisce come colla per aiutare il plasmide bastone al DNA del batterio.
- 7 I batteri che sintetizzano l’insulina subiscono quindi un processo di fermentazione. Sono coltivati a temperature ottimali in grandi serbatoi negli impianti di produzione. I milioni di batteri si replicano approssimativamente ogni 20 minuti attraverso la mitosi cellulare, e ciascuno esprime il gene dell’insulina.
- 8 Dopo la moltiplicazione, le cellule vengono estratte dai serbatoi e rotte per estrarre il DNA., Un modo comune che questo viene fatto è prima aggiungendo una miscela di lisozoma che digeriscono lo strato esterno della parete cellulare, quindi aggiungendo una miscela detergente che separa la membrana della parete cellulare grassa. Il DNA del batterio viene quindi trattato con bromuro di cianogeno, un reagente che divide le catene proteiche sui residui di metionina. Questo separa le catene di insulina dal resto del DNA.
- 9 Le due catene vengono quindi mescolate insieme e unite da legami disolfuro attraverso la reazione di riduzione-reossidazione. Viene aggiunto un agente ossidante (un materiale che causa l’ossidazione o il trasferimento di un elettrone)., Il lotto viene quindi inserito in una centrifuga, un dispositivo meccanico che gira rapidamente per separare i componenti delle celle per dimensione e densità.
- 10 La miscela di DNA viene quindi purificata in modo che rimangano solo le catene insuliniche. I produttori possono purificare la miscela attraverso diverse tecniche di cromatografia, o separazione, che sfruttano le differenze nella carica, nelle dimensioni e nell’affinità della molecola con l’acqua. Le procedure utilizzate includono una colonna di scambio ionico, cromatografia liquida ad alte prestazioni in fase inversa e una colonna di cromatografia per filtrazione su gel., I produttori possono testare i lotti di insulina per garantire che nessuna delle proteine di E. coli dei batteri sia mescolata con l’insulina. Usano una proteina marker che consente loro di rilevare il DNA di E. coli. Possono quindi determinare che il processo di purificazione rimuove i batteri di E. coli.
PROCESSO DI PROINSULINA
- 11 A partire dal 1986, i produttori hanno iniziato a utilizzare un altro metodo per sintetizzare l’insulina umana. Hanno iniziato con il precursore diretto del gene dell’insulina, la proinsulina., Molti dei passaggi sono gli stessi di quando si produce insulina con le catene A e B, tranne che in questo metodo la macchina aminoacidica sintetizza il gene proinsulin.
- 12 La sequenza che codifica per la proinsulina viene inserita nei batteri non patogeni di E. coli. I batteri passano attraverso il processo di fermentazione dove si riproduce e produce proinsulina. Quindi la sequenza di collegamento tra le catene A e B viene impiombata con un enzima e l’insulina risultante viene purificata.,
- 13 Alla fine del processo di produzione gli ingredienti vengono aggiunti all’insulina per prevenire i batteri e aiutare a mantenere un equilibrio neutro tra acidi e basi. Gli ingredienti vengono anche aggiunti all’insulina ad azione intermedia e prolungata per produrre il tipo di insulina di durata desiderata. Questo è il metodo tradizionale per produrre insulina ad azione prolungata. I produttori aggiungono ingredienti all’insulina purificata che prolungano le loro azioni, come l’ossido di zinco. Questi additivi ritardano l’assorbimento nel corpo. Gli additivi variano tra diverse marche dello stesso tipo di insulina.,
Insulina analogica
A metà degli anni 1990, i ricercatori hanno iniziato a migliorare il modo in cui l’insulina umana funziona nel corpo cambiando la sua sequenza aminoacidica e creando un analogo, una sostanza chimica che imita un’altra sostanza abbastanza bene da ingannare la cellula. L’insulina analogica si raggruppa meno e si disperde più facilmente nel sangue, consentendo all’insulina di iniziare a lavorare nel corpo minuti dopo un’iniezione. Esistono diversi tipi di insulina analogica. L’insulina Humulin non ha forti legami con l’altra insulina e quindi viene assorbita rapidamente., Un altro analogo dell’insulina, chiamato Glargine, cambia la struttura chimica della proteina per farla avere un rilascio relativamente costante in 24 ore senza picchi pronunciati.
Invece di sintetizzare l’esatta sequenza di DNA per l’insulina, i produttori sintetizzano un gene dell’insulina in cui la sequenza è leggermente alterata. La modifica provoca il risultato
proteine per respingere l’un l’altro, che provoca meno aggregazione., Utilizzando questa sequenza di DNA modificata, il processo di produzione è simile al processo di DNA ricombinante descritto.
Controllo di qualità
Dopo aver sintetizzato l’insulina umana, la struttura e la purezza dei lotti di insulina vengono testati attraverso diversi metodi. La cromatografia liquida ad alte prestazioni viene utilizzata per determinare se ci sono impurità nell’insulina. Vengono eseguite anche altre tecniche di separazione, come la cristallografia a raggi X, la filtrazione a gel e il sequenziamento degli aminoacidi. I produttori testano anche l’imballaggio della fiala per assicurarsi che sia sigillato correttamente.,
La produzione di insulina umana deve essere conforme alle procedure del National Institutes of Health per operazioni su larga scala. La Food and Drug Administration degli Stati Uniti deve approvare tutta l’insulina prodotta.
Il futuro
Il futuro dell’insulina contiene molte possibilità. Poiché l’insulina è stata sintetizzata per la prima volta, i diabetici avevano bisogno di iniettare regolarmente l’insulina liquida con una siringa direttamente nel loro flusso sanguigno. Ciò consente all’insulina di entrare immediatamente nel sangue. Per molti anni è stato l’unico modo noto per spostare la proteina insulina intatta nel corpo., Nel 1990, i ricercatori hanno iniziato a farsi strada nella sintesi di vari dispositivi e forme di insulina che i diabetici possono utilizzare in un sistema di somministrazione di farmaci alternativo.
I produttori stanno attualmente producendo diversi dispositivi di somministrazione di farmaci relativamente nuovi. Le penne per insulina sembrano una penna da scrittura. Una cartuccia contiene l ‘insulina e la punta è l’ ago. L’utente imposta una dose, inserisce l’ago nella pelle e preme un pulsante per iniettare l’insulina. Con le penne non è necessario utilizzare una fiala di insulina. Tuttavia, le penne richiedono l’inserimento di punte separate prima di ogni iniezione., Un altro aspetto negativo è che la penna non consente agli utenti di mescolare i tipi di insulina e non tutta l’insulina è disponibile.
Per le persone che odiano gli aghi un’alternativa alla penna è il jet-injector. Simili alle penne, gli iniettori a getto usano la pressione per spingere un piccolo flusso di insulina attraverso la pelle. Questi dispositivi non sono così ampiamente utilizzati come la penna e possono causare lividi nel punto di ingresso.
La pompa per insulina consente un rilascio controllato nel corpo. Questa è una pompa computerizzata, delle dimensioni di un beeper, che i diabetici possono indossare sulla cintura o in tasca., La pompa ha un piccolo tubo flessibile che viene inserito appena sotto la superficie della pelle del diabetico. Il diabetico imposta la pompa per fornire una dose costante e misurata di insulina durante il giorno, aumentando la quantità giusta prima di mangiare. Questo imita il normale rilascio di insulina da parte del corpo. I produttori hanno prodotto pompe per insulina dal 1980, ma i progressi alla fine del 1990 e all’inizio del ventunesimo secolo li hanno resi sempre più facili da usare e più popolari. I ricercatori stanno esplorando la possibilità di pompe per insulina impiantabili., I diabetici avrebbero controllare questi dispositivi attraverso un telecomando esterno.
I ricercatori stanno esplorando altre opzioni di consegna dei farmaci. L’ingestione di insulina attraverso le pillole è una possibilità. La sfida con l’insulina commestibile è che l’alto ambiente acido dello stomaco distrugge la proteina prima che possa muoversi nel sangue. I ricercatori stanno lavorando su insulina rivestimento con plastica la larghezza di pochi peli umani. I rivestimenti proteggerebbero i farmaci dall’acido dello stomaco.,
Nel 2001 si stanno verificando test promettenti su dispositivi per insulina inalata e i produttori potrebbero iniziare a produrre i prodotti nei prossimi anni. Poiché l’insulina è una proteina relativamente grande, non permea nei polmoni. I ricercatori di insulina inalata stanno lavorando per creare particelle di insulina che sono abbastanza piccole da raggiungere il polmone profondo. Le particelle possono quindi passare nel flusso sanguigno. I ricercatori stanno testando diversi dispositivi di inalazione molto simile a quello di un inalatore di asma.
Un’altra forma di dispositivo aerosol sottoposto a test somministrerà insulina alla guancia interna., Conosciuta come insulina buccale (guancia), i diabetici spruzzeranno l’insulina all’interno della loro guancia. Viene quindi assorbito attraverso la parete interna della guancia.
I cerotti insulinici sono un altro sistema di somministrazione di farmaci in fase di sviluppo. I cerotti rilasciano continuamente insulina nel flusso sanguigno. Gli utenti tirerebbero una linguetta sul cerotto per rilasciare più insulina prima dei pasti. La sfida è trovare un modo per far passare l’insulina attraverso la pelle. L’ecografia è un metodo che i ricercatori stanno studiando. Queste onde sonore a bassa frequenza potrebbero cambiare la permeabilità della pelle e consentire all’insulina di passare.,
Altre ricerche hanno il potenziale per interrompere la necessità per i produttori di sintetizzare l’insulina. I ricercatori stanno lavorando sulla creazione delle cellule che producono insulina in laboratorio. Il pensiero è che i medici possono un giorno sostituire le cellule del pancreas non funzionanti con cellule produttrici di insulina. Un’altra speranza per i diabetici è la terapia genica. Gli scienziati stanno lavorando per correggere la mutazione del gene dell’insulina in modo che i diabetici siano in grado di produrre insulina da soli.
M. Rae Nelson
Lascia un commento