Motivazione
L’assistenza clinica del paziente gravemente malato ricoverato deve essere garantita dall’istituzione sanitaria per tutta l’evoluzione clinica dell’individuo, dal ricovero ospedaliero alla dimissione a domicilio., Quando la condizione clinica che presenta è sufficientemente grave, tale assistenza inizia nell’area di emergenza e immediatamente dopo continua nell’unità di terapia intensiva (ICU). Dopo il miglioramento clinico, il paziente viene trasferito in un reparto ospedaliero convenzionale, dove rimane fino alla dimissione dall’ospedale, a condizione che il decorso clinico sia favorevole. Tuttavia, se la condizione clinica peggiora mentre è in reparto, il paziente potrebbe dover essere riammesso in terapia intensiva., Tuttavia, in altri casi la condizione clinica del paziente non è abbastanza grave da giustificare l’ammissione diretta alla terapia intensiva e, dopo un periodo più o meno breve di stabilizzazione clinica iniziale, il paziente viene trasferito in un reparto ospedaliero convenzionale. Anche in questo caso, se la condizione clinica peggiora successivamente, l’ammissione all’ICU (in questo caso per la prima volta) potrebbe rivelarsi necessaria.
Tuttavia, cosa accadrebbe se potessimo identificare i pazienti a rischio, prima che si verifichi un peggioramento critico, quando il soggetto si trova ancora nell’area di emergenza o nel reparto ospedaliero convenzionale?, Indubbiamente, l’assistenza clinica anticipativa in questi pazienti a rischio potrebbe avere un impatto positivo sul decorso clinico e sulla prognosi della malattia. In effetti, se la condizione clinica identificata fosse abbastanza grave, l’ammissione necessaria all’ICU potrebbe essere decisa prima, evitando così inutili ritardi nel trattamento., Inoltre, e forse ancora più importante, se le condizioni cliniche del paziente dovessero giustificare un riorientamento diagnostico o un’intensificazione delle misure terapeutiche, potrebbe essere possibile ottenere un miglioramento clinico che ci consenta di evitare il ricovero in terapia intensiva–con il vantaggio aggiunto di una migliore gestione delle risorse sanitarie disponibili. Pertanto, la cura del paziente gravemente malato, mentre centrata sulla terapia intensiva, può essere estesa oltre quest’ultima, rappresentando un processo continuo per tutta la degenza ospedaliera del paziente.,
In altre parole, se dovessimo definire il flusso del paziente in terapia intensiva, vedremmo che l’ammissione a quest’ultimo è programmata o basata sull’emergenza. I ricoveri programmati in terapia intensiva corrispondono normalmente a pazienti postoperatori ad alto rischio, mentre i casi di emergenza possono provenire dall’area di emergenza e osservazione, da un reparto di ospedalizzazione convenzionale o da qualche altro centro ospedaliero. A sua volta, praticamente tutti i pazienti ricoverati in terapia intensiva vengono successivamente trasferiti in un reparto di ospedalizzazione (Fig. 1)., Il flusso del paziente può variare in grandezza da un centro all’altro, anche se globalizzare il processo di cura del paziente gravemente malato potrebbe permetterci di tentare di modificare il flusso in sé. Nello specifico, se si enfatizzasse l’attività volta a garantire la diagnosi precoce dei casi di malattia grave, si potrebbe trasformare l’afflusso di pazienti di emergenza ed eventualmente tardivo, assistito dal personale medico di turno, in una gestione programmata e precoce, con una migliore distribuzione tra i membri del personale dell’Unità., Tutto ciò a sua volta sarebbe valido nelle impostazioni sia dell’area di emergenza che di osservazione e dei diversi reparti di ospedalizzazione convenzionali.
Flusso del paziente dell’unità di terapia intensiva.
L’idea acquista importanza con la consapevolezza che ritardi nel trattamento, o la fornitura di inadeguata assistenza nelle degenze, indipendentemente dalla causa, spesso risultato non previsto ricoveri di emergenza per il reparto di terapia intensiva, e che implicano una più lunga permanenza in ospedale e anche una maggiore mortalità,1–in particolare nelle malattie considerate “tempo-dipendente”, in caso di ritardo nell’iniziare il trattamento può portare a un aumento marcato del paziente, la morbilità–mortalità. Questa circostanza è stata documentata in letteratura per un bel po ‘ di tempo.,2 In effetti, è stato stimato che fino al 50% di tutti i pazienti ospedalizzati non ricevono un trattamento adeguato prima del loro ricovero in terapia intensiva, e che d’altra parte un pieno 40% dei ricoveri in terapia intensiva potrebbe essere evitato.3 Inoltre, i pazienti ricoverati in terapia intensiva da un reparto ospedaliero convenzionale possono subire una mortalità maggiore rispetto a quelli direttamente ricoverati in terapia intensiva dall’area di emergenza.4,5 Tuttavia, l’identificazione precoce di questi pazienti a rischio non è sempre facile in un reparto ospedaliero convenzionale., Questo è dovuto a una serie di motivi, tra cui una possibile mancanza di sufficienti risorse umane o materiali, inadeguata organizzazione dell’area funzionale, insufficiente formazione del personale, la mancanza di supervisione delle attività svolte, sottovalutazione delle condizioni cliniche del paziente, in ritardo identificazione degli allarmi segni e sintomi, un ritardo nella diagnosi o il trattamento assunzione di decisioni, o di ritardi nell’ottenimento di necessarie clinica di consulenza., In ogni caso, e come esempio, quasi l ‘ 80% di tutti i pazienti che soffrono di arresto cardiorespiratorio in ospedale manifestano alterazioni fisiopatologiche nelle precedenti 6–24h, sotto forma di cambiamenti non rilevati o inosservati nella pressione sanguigna, nel cuore o nella frequenza respiratoria, nell’ossigenazione, nella diuresi o nel livello di coscienza.,6-9
Gli intensivisti, grazie alla loro capacità professionale e all’attività clinica quotidiana, sono senza dubbio i professionisti ospedalieri con la migliore formazione non solo per l’identificazione precoce di malattie gravi con una visione integrale del paziente, ma anche per stabilire priorità terapeutiche e prendere decisioni cliniche rapide., Negli ultimi anni, questo ha portato allo sviluppo di team di assistenza medica con diversi membri integranti e diverse particolarità in diversi centri e paesi–anche se quasi sempre dipende da un intensivista, e con lo stesso scopo in mente: l’identificazione precoce dei pazienti a rischio al di fuori della terapia intensiva.10-12 Infatti, negli Stati Uniti queste squadre fanno parte del programma “five million lives” dell’Institute for Healthcare Improvement, come uno degli interventi basati sull’evidenza progettati per migliorare la prognosi del paziente e ridurre il numero di morti non necessarie.,13 Anche se i risultati individuali variano, 14-16 i benefici offerti da tali gruppi appaiono chiari-in particolare per quanto riguarda la riduzione del rischio di arresto cardiorespiratorio (RR: 0,66; IC 95%: 0,54–0,80)17–e sono già stati incorporati nelle guide cliniche sulla rianimazione cardiopolmonare.18 Tuttavia, e spiegati in parte dalle differenze nella composizione di queste squadre mediche, dai loro diversi metodi di intervento o dai diversi obiettivi valutati, i benefici derivati in termini di mortalità ridotta rimangono da definire adeguatamente (RR: 0,96; IC 95%: 0,84–1,09).,17,19,20
Con queste premesse, la nostra Unità ha sviluppato un sistema di gestione in Medicina Intensiva, basato sulla sicurezza del paziente gravemente malato durante l’intero processo di ospedalizzazione, e che ci riferiamo a come un servizio di terapia intensiva estesa (EICS) (Fig. 2). Nello specifico, abbiamo stabilito due linee strategiche ben differenziate, in base al luogo di ricovero del paziente: “Diagnosi precoce del paziente gravemente malato al di fuori della terapia intensiva” e “Sicurezza del paziente in terapia intensiva”., La prima di queste linee strategiche si riferisce all’identificazione dei pazienti a rischio al di fuori della terapia intensiva, basata sull’identificazione, l’orientamento diagnostico e il trattamento precoce del paziente gravemente malato, in collaborazione con altre specialità cliniche e indipendentemente dal luogo effettivo o dal ricovero in ospedale coinvolto., Pertanto, sia quando il paziente soddisfa una serie di criteri di gravità ben definiti e il medico o l’infermiere supervisore avvisa il team EICS, sia quando il team EICS nel corso delle sue attività programmate quotidiane identifica direttamente un paziente a rischio, viene valutato il livello di assistenza medica richiesto e vengono prese decisioni sulla posizione migliore per tale assistenza, sempre in coordinamento con il medico supervisore., Tali attività si concentra su pazienti ancora in Emergenza e Area di Osservazione, i pazienti ricoverati in un convenzionale degenze, e i pazienti ricoverati in tali reparti dopo la dimissione dalla terapia intensiva, ma che sono considerati ad alto rischio (post-chirurgica casi con concomitanti disturbi medici, pazienti con evoluzione insufficienza d’organo, i pazienti sono ancora fortemente dipendente assistenza infermieristica, i primi scarichi costretto da necessità di assistenza sanitaria, etc.). Uno strumento di aiuto nel follow-up richiesto di un paziente concreto, e che inoltre funge da controllo di qualità, è il cosiddetto indice Sabadell.,21 Questo strumento, recentemente convalidato in uno studio multicentrico nazionale spagnolo, 22 è una scala soggettiva che classifica la prognosi del paziente alla dimissione dalla terapia intensiva in termini di sopravvivenza dell’episodio ospedaliero (Tabella 1).
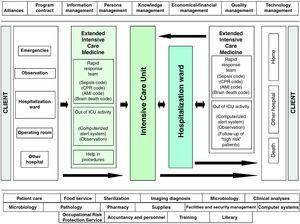
Processo sanitario del paziente gravemente malato presso l’Ospedale Universitario del Henares (Coslada, Madrid–Spagna).
The Sabadell index.
| Category | Description |
| 0 | Good prognosis |
| 1 | Poor long-term prognosis (>6–12 months)., Riammissione in terapia intensiva |
| 2 | Poveri breve la prognosi a lungo termine ( |
| 3 | Morte previsto in corrente di ricovero |
Il sistema è basato sulla ricerca attiva e di follow-up del paziente a rischio, indipendentemente dal fatto che non ammissione in unità di terapia intensiva è stato richiesto, o se il paziente ha già dimesso dalla terapia intensiva e sullo sviluppo di Sistemi di allerta (EWS) consentendo al medico inquadrare il paziente a decidere attivazione precoce della EIC.,
L’intervento riferito alla prima linea strategica sopra commentata (“Attività fuori terapia intensiva”) è fondamentale su tre punti fondamentali: l’elaborazione di un sistema di allerta per i test di laboratorio ospedalieri; la valutazione giornaliera dei pazienti in alcune aree di ricovero; e il follow-up di quei pazienti considerati ad alto rischio e che sono già stati dimessi dalla terapia intensiva., Nello specifico, una banca dati elettronica viene aggiornata quotidianamente di prima mattina, registrando i dati dei test di laboratorio considerati determinanti per il nostro intervento, e che sono stati raccolti dal giorno precedente fino a quella mattina. Una volta superato un certo valore di soglia (troponina I>0,3 µg/l, pH
7.,30, PCO2 >50 mmHg, conta piastrinica100,000/µl, lattato> 3mmol / l), vengono identificate le informazioni specifiche, compreso il tempo di campionamento e il valore del parametro, con correlazione con l’identità del paziente (nome completo e numero di case history). Quindi, su base giornaliera e successiva, uno degli intensivisti controlla ciascuno dei pazienti allertati attraverso la case history elettronica (Selene®) e decide se è necessario o meno un intervento., Se l’intervento si rivela necessario, l’intensivista contatta il medico responsabile del paziente ed entrambi valutano congiuntamente la situazione clinica per decidere il corso da seguire. Le possibilità comprendono quindi un aiuto nell’aggiustamento del trattamento o nell’approccio diagnostico, con un attento follow-up del paziente nelle ore successive; ammissione anticipata alla terapia intensiva, supervisione del trasferimento e ammissione all’Unità; o partecipazione alla decisione di limitare le misure di gestione del supporto vitale., Indipendentemente dal numero di pazienti allertati attraverso il sistema elettronico e dal luogo in cui questi pazienti si trovano, la valutazione giornaliera viene effettuata anche con lo stesso scopo dei pazienti ricoverati nell’Area di Emergenza e Osservazione, in coordinamento con il medico di sorveglianza. Allo stesso modo, viene effettuata una valutazione clinica giornaliera di quei pazienti che sono già stati dimessi dalla terapia intensiva e che sono considerati ad alto rischio., Questi soggetti, con punteggi indice Sabadell di 1 o 2, sono quelli che sono stati nell’Unità per lungo tempo (>10 giorni), richiedono ancora troppe cure infermieristiche, sono stati dimessi con una tracheotomia, o–per esempio–sono stati ricoverati in un reparto chirurgico e alla dimissione sono ancora in trattamento per complicanze infettive., Alla fine della mattinata, durante la sessione clinica dell’Unità, vengono commentate le attività svolte, informando della situazione clinica dei pazienti valutati, dei risultati attesi e se è stato deciso il ricovero in Terapia intensiva.
Per quanto riguarda tale ammissione, e determinato dal tipo di malattia prevalentemente trattata nella nostra Unità e dalla necessità di garantire un intervento precoce al fine di migliorare la prognosi del paziente, abbiamo definito alcuni processi patologici come prioritari., È stato implementato uno specifico piano di intervento multidisciplinare, e in alcuni casi un Early Warning System (EWS) con determinati criteri di severità dei test clinico-di laboratorio, al fine di ottimizzare l’assistenza clinica. Un esempio è fornito dal piano di intervento in caso di sindrome coronarica acuta (“Codice di cardiopatia ischemica”), che è stato presentato e approvato dal consiglio di amministrazione medico del centro., Allo stesso modo, è stato sviluppato un piano relativo all’assistenza di emergenza ospedaliera e alla rianimazione cardiopolmonare (“codice CPR”), che stabilisce, mantiene e informa del sistema di comunicazione garantendo l’immediata attivazione del protocollo di intervento in caso di emergenza medica ospedaliera.
Il “codice di sepsi” a sua volta mira a garantire l’identificazione precoce dei pazienti settici, in conformità con le linee guida della Campagna di sepsi sopravvissuta.,26,27 A seguito delle pertinenti sessioni informative, della distribuzione del materiale grafico di supporto e della diffusione della guida, è stato predisposto il sistema di comunicazione in risposta ai primi segnali di allerta sia per il trattamento precoce che per l’attivazione degli EIC., Infine, il prossimo passo, che è ancora in fase di sviluppo, sarà l’introduzione di un protocollo di intervento per l’identificazione di pazienti con gravi danni cerebrali e la segnalazione precoce di tali casi all’EICS e al coordinatore del trapianto di organi del centro, al fine di facilitare il processo decisionale posteriore (“Codice di morte cerebrale”)–come consigliato dall’Organizzazione Nazionale trapianti spagnola.,28
Sicurezza del paziente in terapia intensiva
Al fine di garantire una cura sicura dei pazienti ricoverati in terapia intensiva, è stato creato uno specifico gruppo funzionale, che rappresenta ciascuna delle aree professionali coinvolte. In termini generali, i suoi compiti principali sono fornire e promuovere un ambiente adeguato che faccia riferimento alla sicurezza del paziente, documentare e analizzare gli incidenti critici, informare delle misure correttive adottate e supervisionare il follow-up e l’aderenza alle misure adottate. Il registro degli incidenti comprende diversi sistemi di raccolta dei dati.,e parte abbiamo un foglio specifico che è volontariamente inseriti nel corrispondente cabina posteriore di analisi, e che è accessibile in ogni momento, e, dall’altro lato, i dati di lista di controllo corrispondenti alle informazioni raccolte quotidianamente in diversi momenti durante il giorno: in occasione del cambio in infermieristica turno di mattina e notte) e i controlli clinici sono condotti a mezzogiorno con la partecipazione di tutto il personale in Unità relative al paziente, commentando il previsto trattamento e di riflesso i dati clinici su schermo (esami di laboratorio, radiologici esplorazioni, etc.,), nonché il trattamento corrente fornito.
Particolare attenzione si concentra sulla vigilanza delle infezioni nosocomiali specificamente e direttamente correlate a fattori di rischio noti e / o associati ad un aumento della morbilità–mortalità tra i pazienti critici: polmonite associata alla ventilazione meccanica, infezioni uretrali correlate al catetere, batteriemie primarie e batteriemie correlate ai cateteri e batteriemia secondaria., In questo contesto seguiamo le raccomandazioni e le linee guida nazionali e internazionali corrispondenti, con l’uso della metodologia comune dello studio ENVIN-HELICS, 29 che ci consente di confrontare e presentare i risultati sia in ambito locale che nazionale., Un dettaglio specifico da prendere in considerazione qui è l’uso comune nella nostra Unità di decontaminazione digestiva selettiva (SDD), basata su un sistema di vigilanza floreale continuo, con isolamento preventivo di quei pazienti che presentano degenze ospedaliere di oltre 5 giorni prima del ricovero in terapia intensiva, con recenti esigenze sanitarie, o con antecedenti di colonizzazione da parte di qualche microrganismo multiresistente.
Conclusioni
L’approccio adottato da questo modello organizzativo delle attività dell’Unità di Terapia Intensiva ha diverse connotazioni., Una prima e semplice preoccupazione è quella di garantire attivamente la cura di quei pazienti ricoverati in terapia intensiva correttamente in modo efficiente, efficace e sicuro. Questo è facilmente generalizzabile, richiedendo le modifiche logicamente correlate alle caratteristiche individuali di ciascun centro e unità. È anche necessario, e in un modo o nell’altro, e in modo più o meno sistematizzato, è sempre stato presente nella nostra attività professionale.
Una seconda e non sempre facilmente generalizzabile preoccupazione è il cambiamento nel modello funzionale tradizionale dell’ICU sia a livello organizzativo che concettuale., In effetti, il paziente non è più visto come solo l’individuo ricoverato nell’Unità, ma ora include anche quegli individui le cui condizioni cliniche possono peggiorare, indipendentemente da dove sono ricoverati, perché l’assistenza clinica precoce in questi casi può avvantaggiare l’ulteriore decorso del paziente. Il beneficio in questo caso non è limitato al paziente, poiché la modifica del flusso del paziente dal circuito di emergenza al circuito di assistenza preferenziale consente di ridurre l’onere per il primo–supervisionato solo da professionisti in servizio., Una conoscenza più precisa della situazione clinica di questi pazienti valutati consente quindi una migliore gestione delle risorse esistenti. Infine, nella nostra esperienza, lavorare più vicino al resto delle specialità cliniche è servito a migliorare la conoscenza del nostro lavoro quotidiano come intensivisti, offrendo un maggiore riconoscimento professionale e, senza dubbio, una maggiore influenza istituzionale da parte della nostra Unità all’interno dell’ospedale.
Conflitto di interessi
Gli autori non hanno alcun conflitto di interessi da dichiarare.
Lascia un commento